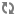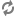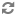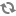CÒN ỐNG ĐỘNG MẠCH
Còn ống động mạch
(TBS) chiếm khoảng 10% các bệnh tim bẩm sinh (1 trong 2000 đến 5000 trẻ sơ sinh). Dòng shunt thường nhỏ và ít triệu chứng lâm sàng, trừ khi đã có biến chứng.
Diễn biến tự nhiên của bệnh phụ thuộc vào kích thước của ống động mạch và mức độ dòng shunt trái phải. Nếu không được điều trị có thể dẫn đến suy tim ứ huyết do quá tải buồng tim trái. Trong thực tế rất ít gặp ống động mạch tự đóng sau khi trẻ ra đời (trừ các trường hợp rất sớm) mà thường phải đóng ống bằng phẫu thuật hay đóng qua da bằng dụng cụ. Nếu ống động mạch để quá muộn mà chưa được can thiệp như ở người trưởng thành thì có thể gặp các rối loạn nhịp như cuồng nhĩ hoặc rung nhĩ, viêm nội tâm mạc nhiễm khuẩn, tăng sức cản mạch phổi cố định (hội chứng Eisenmenger)
I. Giải phẫu bệnh
A. Thông thường ống động mạch sẽ tự đóng từ giờ thứ 15 đến giờ thứ 16 sau khi sinh. Các yếu tố thúc đẩy việc đóng ống động mạch là áp lực riêng phần của ôxy trong mao mạch phổi tăng, giảm nồng độ prostaglandine lưu hành trong máu do tăng chuyển hóa ở tuần hoàn phổi và do các hiệu ứng nhau thai gây ra. Các yếu tố này có thể kéo dài tác dụng đến ngày thứ 21 sau khi sinh nhưng nếu còn thấy tồn tại ống động mạch sau 3 tháng tuổi thì gần như chắc chắn ống động mạch không thể tự đóng, trừ một số rất hiếm các trường hợp tự đóng ống động mạch do phình ống ở bệnh nhân có tuổi và thường sau viêm nội tâm mạc nhiễm khuẩn.
B. Về giải phẫu, ống động mạch nằm ở quai ĐMC ngay chỗ chia ra của động mạch dưới đòn trái và được đổ vào thân hoặc ĐMP trái. Ống động mạch thường có chiều dài thay đổi và có thể phối hợp với giãn ĐMC khi ĐMC quay phải, ống động mạch có thể xuất phát từ phía trước nơi hình ảnh soi gương của thân động mạch không tên trái hoặc từ phía sau ở động mạch dưới đòn trái bất thường hoặc hiếm gặp hơn là từ quai ĐMC bên trái.
II. Sinh lý bệnh
A. Luồng thông của ống động mạch thường nhỏ, nhưng đôi khi luồng thông lớn có thể gây quá tải phổi và tăng gánh nhĩ trái, thất trái. Cuối cùng có thể dẫn đến ứ huyết phổi và suy tim ứ huyết, tăng áp ĐMP, hội chứng Eisenmenger.
B. Rất hay gặp hiện tượng ứ huyết phổi, dễ dẫn đến viêm phổi và có thể gây Osler ở bất kỳ loại ống động mạch nào. Nó còn làm giảm áp lực tâm trương của động mạch chủ do hiệu ứng của dòng phụt ngược tâm trương.
C. Tổn thương phối hợp hay gặp là: Hẹp ĐMC bẩm sinh, hẹp eo ĐMC. Nếu có TLT phối hợp: có thể che lấp tiếng tâm trương của tiếng thổi liên tục do thổi tâm thu của TLT quá to. Khi hẹp eo ĐMC phối hợp hẹp ĐMP: hội chứng Rubella.
III. Triệu chứng lâm sàng
A. Triệu chứng cơ năng: Cũng như các bệnh tim bẩm sinh không tím khác, ống động mạch rất ít các triệu chứng cơ năng đặc hiệu. Các dấu hiệu có thể gặp là giảm khả năng gắng sức, khó thở...
B. Triệu chứng thực thể
1. Nghe tim là dấu hiệu chủ yếu để chẩn đoán:
a. Nghe thấy có tiếng thổi liên tục cường độ lớn ở dưới xương đòn bên trái. Tiếng thổi này có thể chỉ có trong thì tâm thu, hơi kéo dài ra trong thì tâm trương trong các trường hợp ống lớn và có tăng áp ĐMP nhiều. Ngoài ra có thể nghe thấy tiếng thổi nhẹ trong các trường hợp ống nhỏ. Ở trẻ sơ sinh, tiếng thổi thường ở vị trí thấp và thường chỉ có ở thì tâm thu.
b. Có thể nghe thấy tiếng rung tâm trương do tăng lưu lượng máu qua van hai lá.
c. Nếu luồng shunt lớn gây tăng áp ĐMP thì có thể thấy tiếng thổi nhỏ đi, không kéo dài và có tiếng thứ hai mạnh lên.
2. Mạch ngoại biên nảy mạnh và chìm sâu, hay gặp dấu hiệu này khi dòng shunt trái - phải lớn.
3. Mỏm tim xuống thấp và sang trái do giãn buồng tim trái. Nếu ở bệnh nhân có tăng áp ĐMP, thất phải sẽ giãn với mỏm tim sang phải.
C. Chẩn đoán phân biệt: với dò động-tĩnh mạch phổi, dò động mạch vành vào các buồng tim bên phải, dò động tĩnh mạch hệ thống, vỡ túi phình xoang Valsalva, thông liên thất với hở van động mạch chủ phối hợp, tuần hoàn bàng hệ chủ-phổi ở các bệnh nhân thông liên thất với thiểu sản van động mạch phổi...
IV. Các xét nghiệm chẩn đoán
A. Điện tâm đồ (ĐTĐ): thường không đặc hiệu, có thể thấy hình ảnh tăng gánh buồng tim trái với trục trái và dày thất trái. Phì đại thất phải có thể thấy ở giai đoạn muộn với tăng áp ĐMP nhiều.
B. Chụp X quang tim phổi: tim to vừa phải với giãn cung dưới trái. Đôi khi thấy dấu hiệu giãn cung ĐMP. Có thể thấy giãn nhĩ trái với hình ảnh hai bờ. Hình ảnh tăng tới máu phổi cũng hay gặp. Phim X quang có thể cho ta thấy sơ bộ mức độ ảnh hưởng đến huyết động của bệnh.
C. Siêu âm Doppler tim
1. Hình ảnh trực tiếp của ống động mạch trên siêu âm 2D thấy được ở mặt cắt trên ức và qua các gốc động mạch lớn. Đo đường kính và đánh giá hình thái của ống. Siêu âm Doppler màu xác định chính xác vị trí đổ vào ĐMP của ống động mạch. Đánh giá chênh áp qua ống động mạch bằng siêu âm Doppler, từ đó xác định một cách gián tiếp áp lực động mạch phổi (cần đo huyết áp động mạch khi làm siêu âm tim). Quan sát quai ĐMC để tìm các tổn thương phối hợp.
2. Hình ảnh gián tiếp: Giãn buồng tim trái và ĐMP có thể gặp ở trường hợp ống động mạch có shunt lớn

Hình ảnh ống động mạch: mặt cắt cạnh ức trục ngắn (hình trái) và mặt cắt hõm trên ức (hình phải).
3. Đánh giá mức độ của dòng shunt: dòng shunt trái - phải lớn khi thấy giãn buồng nhĩ trái, thất trái và thân ĐMP. Cần đánh giá áp lực ĐMP đã tăng cố định chưa, độ dầy của thành thất phải, dòng chảy qua ống động mạch yếu hoặc hai chiều, áp lực ĐMP tăng nhiều gần bằng hay đã vượt áp lực đại tuần hoàn.
D. Thông tim
1. Chỉ định thông tim: Khi không thấy ống động mạch trên siêu âm tim ở một bệnh nhân có tiếng thổi liên tục hoặc còn ống động mạch nhưng áp lực ĐMP tăng nhiều trên siêu âm Doppler tim. Ngoài ra thông tim còn để đóng ống động mạch qua da bằng dụng cụ (Coil, Amplatzer...).
2. Các bước tiến hành thông tim:
a. Thông tim phải theo các phương pháp kinh điển (như trong thông liên nhĩ): ống thông lên ĐMP thường dễ dàng qua ống động mạch xuống ĐMC xuống (nếu thông tim theo đờng TM dưới đòn phải sẽ thấy hình chữ j kinh điển). Nếu gặp khó khăn có thể dùng dây dẫn để điều khiển. Khi lấy mẫu máu cần phải lấy ở đoạn xa của các nhánh ĐMP do dòng shunt thường chảy lệch, nên độ bão hoà ôxy ở thân và đoạn gần của ĐMP không phản ánh đúng bão hoà ôxy cố định của ĐMP. Nếu có tăng áp ĐMP nhiều có thể sử dụng cách đóng ống động mạch tạm thời bằng bóng và theo dõi áp lực ĐMP trong khi bơm bóng, nếu áp lực hạ xuống tốt thì có thể chỉ định đóng ống động mạch.
b. Thăm dò huyết động:
- Thấy có bước nhẩy ôxy ở ĐMP. Đo QP/QS với độ bão hoà ôxy ở đoạn xa của ĐMP. Đa số các trường hợp ALĐMP thường bình thường, đôi khi ống động mạch lớn có thể dẫn đến tăng ALĐMP. Trường hợp áp lực quá cao có thể làm nghiệm pháp đóng ống tạm thời bằng bóng có lỗ bên (ống thông ở đầu có gắn bóng, đoạn gần đầu có lỗ bên để theo dõi áp lực).
- Trong hội chứng Eisenmenger có sự đảo chiều dòng shunt từ phải - trái, độ bão hoà ôxy ở ĐMC xuống sẽ thấp hơn ở ĐMC lên, lúc này không còn chỉ định đóng ống.
c. Chụp buồng tim: bằng cách bơm trực tiếp thuốc cản quang vào ống động mạch ở tư thế ngang 900. Nếu nghi ngờ hẹp eo ĐMC cũng chụp ĐMC ở tư thế này. Đóng ống động mạch cũng dùng tư thế này nhưng bơm thuốc từ ĐMC sang ĐMP.
V. Chỉ định điều trị
1. Chỉ định đóng ống động mạch là bắt buộc nếu còn dòng shunt trái - phải.
2. Đóng bằng thuốc: sử dụng prostaglandine trong các trường hợp trẻ sơ sinh (biệt dược là Indocid 0,2 mg/kg có thể tiêm nhắc lại sau 8 giờ). Cần chú ý là thuốc cũng có thể gây suy thận hoặc hoại tử ruột.
3. Đóng qua da bằng dụng cụ: Có thể dùng coil hay các loại dụng cụ thế hệ mới khác như: Amplatzer, Buttoned Device, CardioSeal... Coil thường được chỉ định trong các trường hợp ống động mạch kích thước bé trên phim chụp (dưới 4mm). Còn các dụng cụ khác đặc biệt là Amplatzer thì rất tốt cho các trường hợp ống lớn, ngắn.
4. Đóng ống động mạch bằng phẫu thuật theo đường bên sau của lồng ngực. Hiện nay tại Việt Nam vẫn là phương pháp điều trị chủ yếu nhưng trong tương lai gần đây thì chỉ là phương pháp được lựa chọn thứ hai sau khi không đóng được ống qua da hoặc khi có các dị tật bẩm sinh khác phối hợp cần phẫu thuật.
5. Phòng viêm nội tâm mạc nhiễm khuẩn cần kéo dài 6 tháng sau khi đóng ống bằng phẫu thuật hay bằng dụng cụ qua đường ống thông.
Tài liệu tham khảo
1. Burke RP, Wernovaky G, van der Velde M, et al. Video-assisted thoracoscopy surgery for congenital heart disease. J Thorac Cardiovasc Surg1995;109:499-505.
2. Connelly MS, Webb GD, Sommerville J, et al. Canadian Consensus Conference on Adult Congenital Heart Disease 1996. Can J Cardiol 1998;14:395-452.
3. Fisher RG, Moodie DS, Sterba R, Gill CC. Patent ductus arteriosus in adults: long-term follow-up-nonsurgical versus surgical management. J Am Coll Cardiol 1986;8:280284.
4. Harrison DA, Benson LN, Lazzam C, et al. Percutaneous catheter closure of the persistently patent ductus arteilosus in the adult. Am J Cardiol1996;77:1084-1097.
5. Ing FF, Mullins CE, Rose M, et al. Transcatheter closure of the patent ductus arteriosus in adults using the Gianturco coil. Clin Cardiol 1996;19:875-879.
6. Mahoney LT. Acyanotic congenital heart disease: atrial and ventricular septal defeczs, atrioventricular canal, patent ductus arteriosus, pulmonic stenosis.Cardiol Clin 1993;11:603-616.
7. Moore JD, Moodie DS. Patent ductus arteriosus. In: Marso SP, Griffin BP, Topol EJ, eds. Manual of Cardiovascular Medicine. Philadelphia: Lippincott-Raven, 2000.
8. Mullins CE, Pagotto L. Patent ductus arteriosus. In: Garson A, Bricker JT, Fisher DJ, Neish SR, eds. The science and practice of pediatric cardiology, 2nd ed. Baltimore: Williams & Wilkins, 1998:1181-1197.
9. Perloff JK. Survival patterns without cardiac surgery or interventional catheterization: a narrowing base. In: Perloff JK, Child JS, eds. Congenital heart disease in adults, 2nd ed. Philadelphia: WB Saunders, 1998:15-53.
10. Schenk MH, 0 Laughlin MP, Rokey R, et at. Transcatheter occlusion of patent ductus arteriosus in adult patients. Am J Cardiol 1993;72:591-595.